|
|
大家在获取资料的同时,麻烦多多支持下本人制作的视频,点点赞和喜欢!!!
在这里拜托给各位了!!!!
以后会给大家持续更新更多的学习资料!
Tips:内科学关键是要重点掌握呼吸、循环、消化三个系统的疾病,这在讲课和考试中占的比重会很大,要引起足够的重视,其他系统的疾病就掌握一些常见疾病就可以了。
Chapter 2 急性上呼吸道感染&急性气管—支气管炎
本病在临床上最常见,尤其是急诊科,但是由于它很简单,也没有什么特别的内容,所以上课时一般不会讲,考试也一般不考。
Chapter 3 慢性支气管炎&慢性阻塞性肺疾病
慢性支气管炎chronic bronchitis:咳嗽、咳痰、喘息,慢性反复发作,冬天寒冷时加重,回暖时缓解。病因有吸烟、职业粉尘、化学物质、大气污染、感染。急性发作期有散在干湿啰音于背部和肺底。临床分三期:急性发作期(一周内出现脓性痰,或伴炎症表现,或咳痰喘症状之一加剧),慢性迁延期(咳痰喘症状迁延不愈一个月以上),临床缓解期(症状基本消失两个月以上)。诊断依据:咳、痰、喘、症状,每年三个月,持续两年以上,排除其他疾患,或有明确客观检查依据(X线,肺功能)。鉴别“爱惜阔小姐”(肺癌、矽肺、支气管扩张、支气管哮喘、肺结核)。急性发作期治疗:控制感染(阳性用青霉素,阴性用头孢二三代)、祛痰镇咳、解痉平喘。
阻塞性肺气肿obstructive emphysema:吸烟、感染、大气污染有害因素,气道弹性减退,气道壁破坏。呼吸困难(逐渐加重),桶状胸,呼吸运动减弱,叩诊过清音,肺下界肝浊音界下移,心音遥远。X线垂位心,ECG肢体导联低电压,肺功检查功能残气量FRV、残气量RV、肺总量TLC均升高,RV/TLC>40%。
慢性阻塞性肺病COPD:气道阻塞,慢性炎症性反应,气流受限不完全可逆(吸入支气管舒张剂后FEV1<80%预计值,FEV1/FVC<70%)。
标志性症状是逐渐加重的呼吸困难。听诊呼气延长。
COPD诊断标准:
①中年发病,长期吸烟史,慢性咳嗽咳痰缓慢进展
②肺气肿征
③活动时气促,呼吸困难
④不完全可逆性气流受限:支舒药后FEV1/FVC<70%, FEV1<80%预计值
⑤排除其他疾病所致
COPD分级:FEV1>80%预计值,FEV1/FVC<70%为轻度COPD,FEV1>50%中度,FEV1>30%重度,FEV1<30%或呼衰极重度。
分期:稳定期(治疗:戒烟、支气管舒张药:抗胆碱或β2受体激动剂+激素或茶碱类、祛痰药、长期家庭氧疗LTOT),
并发症;慢性呼吸衰竭,自发性气胸,慢性肺源性心脏病
急性加重期exacerbation(感染引发,并发呼衰和右心衰,应另外给予低流量氧疗和抗生素)。
慢性阻塞性肺病与慢性肺源性心脏病联系紧密,由慢性支气管炎逐步发展成肺气肿、肺心病、心衰、呼吸衰竭、肺性脑病,而且还会合并一些水、电解质紊乱和酸碱失衡
(1)COPD的分期和诊断标准,以及慢性支气管炎与支气管哮喘的鉴别诊断;
(2)肺功能检查对于阻塞性肺气肿诊断的意义;
Chapter 4 支气管哮喘asthma
伴有哮鸣音的呼气性呼吸困难/
慢性过敏反应炎症,气道高反应性,可逆性气流受限。反复发作性喘息(典型,日轻夜重,弥漫性哮鸣音,呼气相为主)、胸闷、顽固性咳嗽。痰液检查(嗜酸性粒细胞,哮喘珠),肺功能检查(FEV1、PEF和它们的昼夜变异率),动脉血气分析(轻度哮喘PaO2降低PaCO2下降,重症哮喘PaO2降低PaCO2上升、伴呼酸代酸中毒)。诊断依据:喘息症状、呼气相哮鸣音、症状可缓解、排除其他疾病、不典型者至少满足一项(①支气管激发试验阳性②支气管舒张试验阳性③PEF昼夜变异率≥20%)。鉴别心源性哮喘(左心衰竭,心脏病史,粉红色泡沫痰,禁用肾上腺素和吗啡)。支气管舒张药:β2受体激动剂(速效沙丁胺醇、特布他林,雾化控制哮喘急性发作)、茶碱类、抗胆碱类。
哮喘急性发作的治疗:“两碱激素,氧疗激动”——氨茶碱、抗胆碱能类、糖皮质激素、氧疗、β2受体激动剂重度哮喘发作(哮喘持续状态)的抢救:“一补二纠氨茶碱、氧疗两素兴奋剂”补液、纠正酸中毒、纠正电解质紊乱、氨茶碱静脉滴注、氧疗、糖皮质激素、抗生素、β2受体兴奋剂雾化吸入
Chapter 5 支气管扩张bronchiectasis
管腔形成不可逆的扩张、变形。。慢性咳嗽、咳大量浓痰、反复咯血。干性支扩(只有反复咯血,无咳嗽咳痰)。病变部位固定而持久的局限性湿啰音,杵状指。X线(囊性扩张——环状透光阴影、蜂窝状、液平面),HRCT(确诊:柱状,囊状)。鉴别慢支、肺脓肿、肺结核、支气管肺癌、先天性支气管囊肿。
治疗;控制感染/改善气流受阻/消除气道分泌物/药物治疗咯血/预防
Chapter 6 肺部感染性疾病
肺炎pneumonia:
社区获得性肺炎CAP(社区内感染,排除医院内感染-肺炎链球菌、流感嗜血杆菌、军团菌、支原体、衣原体等),医院获得性肺炎HAP(无社区内感染,入院48h后发生,包括出院后-铜绿假单胞菌、肠杆菌、MRSA、厌氧菌)。
鉴别:1.肺结核 2.肺癌 3.急性肺脓肿 4.肺血栓栓塞症 5.非感染性肺部浸润(纤维化、水肿、不张等)
细菌性肺炎(常见80%):多因肺炎链球菌,症状急起高热、寒战、咳嗽、咳痰、呼吸急促、胸痛,肺实变(叩诊呈浊音、触觉语颤增强、支气管呼吸音),分4期:充血期、红色肝变期、灰色肝变期、消散期。
肺炎链球菌:起病急,寒战,高热。可铁锈色痰,胸痛/口角及鼻周疱疹,皮肤粘膜出血点,/抗生素,支持疗法,并发症处理
金葡菌(万古霉素):起病急,寒战,高热,胸痛,休克/两肺湿啰音,心脏杂音/
克雷伯菌:起病急,寒战,高热,咳砖红色痰
CAP诊断:
① 胸部X片:片状,斑片状浸润性阴影或间质性改变,伴或不伴胸腔积液(主要影像证据)
② 新出现咳嗽、咳痰或原有症状加重,并出现脓性痰,伴或不伴胸痛(主要症状)
③ 发热≥38℃(体征)
④ 肺实变体征,湿啰音(体征)
⑤ WBC>10×109/L或<4×109/L,伴或不伴核左移(血象)
以上①+②~⑤中任意一项,再排除其他非感染性疾病。
重症肺炎标准:
①有创通气;中毒性休克需用血管收缩剂(呼吸、循环中度障碍)
②五低:低体温;低血压;氧合指数<250;低WBC;低Plt(一般情况+血象)
③两高:气促≥30次/分;高氮血症(呼吸、循环指征)
④两改变:多肺叶浸润;意识障碍(肺、脑改变)

停药标准/临床稳定标准:(5项生命体征+2项一般情况)
①体温T≤37.8 ②心率P≤100/min ③呼吸R≤24/min ④血压Pa≥90mmHg ⑤血氧SaO2≥90%
⑥进食良好 ⑦精神良好
肺脓肿lung abscess:多种病原菌,肺组织坏死液化,由肉芽组织包绕。高热、寒战、咳嗽、咳痰(粘液痰和脓性痰)。厌氧菌感染有脓臭痰。X线:肺实质圆形空洞,含气液平面。 治疗原则:抗生素控制感染,痰液引流。
Chapter 7 肺结核pulmonary tuberculosis(细胞免疫)
结核菌飞沫传染。临床类型:原发综合症(原发灶、引流淋巴管、邻近淋巴结的结核性炎症),血行播散型(结核菌破溃至血管)、浸润性、干酪性肺炎、结核球、慢纤空。Koah现象:再感染与初感染反应不同。
长期低热、咳嗽咳痰、咯血、胸痛、气急、肩胛间区闻及细湿啰音(好发上叶尖后段)。病原学检查:痰涂片检查,结核菌培养。结核菌素PPD试验(局部硬结直径<5mm阴性,5~9mm弱阳性,10~19mm中阳性,>20mm或有水疱、坏死则为强阳性,有假阴性)。鉴别“直言爱阔农”(慢性支气管炎、肺炎、肺癌、支气管扩张、肺脓肿)
抗结核化疗:
① 化疗药物——全杀(异烟肼INH:抑制DNA合成,阻碍细胞壁合成。不良反应神经系统症状。
利福平RFP):抑制RNA聚合酶。不良反应胃肠不适、肝损害。
半杀(吡嗪酰胺PZA:杀灭吞噬细胞内、酸性环境中的结核菌。肝毒性。
链霉素SM):抑制蛋白合成。不可逆第8对脑神经损害(听觉毒性)。
抑菌(乙胺丁醇EMB):抑制RNA合成。球后视神经炎。
② 短程化疗——6~9个月,必须有异烟肼和利福平
原则:早期、联合、适量、规则、全程
初治方案:2HRZ/4HR 或 2HRZE(S)/4HR
咯血的处理:(也可参考RABSDIS止血总原则)
① 痰血或小量咯血:AB(休息止咳,口服止血药)
② 中量或大量咯血:ABS(卧床患侧,止血剂垂体后叶素,支气管动脉栓塞)
③ 大咯血抢救措施:ABBIS(畅通气道,止血剂,输血,介入——纤支镜下球囊压迫止血,手术切除)
比较重要。要掌握其临床类型病原学检查、结核菌素试验的结果判定(尤其要知道阴性结果的意义)、并发症和化疗的原则(对于一线药物要掌握其不良反应)。另外注意一个名词解释:koch现象,熟悉一下咯血的处理方法和治疗失败的原因,本节就算基本掌握了。
Chapter 8 肺癌lung cancer
中央型肺癌(鳞癌和SCLC多见),周围型肺癌(腺癌多见)。
小细胞肺癌SCLC,非小细胞癌NSCLC(鳞癌、腺癌、大细胞癌)。
肺癌临床表现:
*咳嗽、血痰、咯血、气短、喘鸣、发热、体重下降。
*胸痛、吞咽困难、声音嘶哑、胸水、上腔静脉阻塞综合征、Horner综合征(注意这两个名解!Horner综合征:肺尖部肺癌,颈部交感神经)
*臂丛神经压迫症,脑、肝转移症状,副癌综合症(异位内分泌:促性腺、促肾上腺皮质、抗利尿激素,高钙血症),神经肌肉综合症,肥大性肺骨关节病,黑棘皮病,皮肌炎等
排癌检查人群(40岁以上男性长期吸烟者,咳嗽、血痰、肺炎、肺脓肿、肺结核、四肢关节疼痛、血性胸水等症状反复加重原因不明者,X线示局限肺气肿、叶段肺不张、孤立圆形病灶、单侧肺门阴影增大者)。
重点掌握其临床表现(肿瘤原发症状,胸内侵犯症状,胸外症状)及诊断(特别是要知道哪些人群需要排癌检查)。另外,熟悉一下病理分型(常以小题目出现)。
Chapter 11 肺动脉高压&慢性肺源性心脏病cor pulmonale
肺组织病变→肺循环阻力增加→肺动脉高压→右心室肥厚扩大→右心衰。 肺A高压机制:①缺氧及其继发改变②炎症反应③压迫和损伤,肺血管床损伤>70%。临床分代偿期、失代偿期(呼吸衰竭、右心衰竭)。鉴别“冠丰园”(冠心病、风湿性心脏病、原发性心肌病)。并发症“肺脑酸碱心失常,休克出血DIC”(肺性脑病、酸碱失衡及电解质紊乱、心律失常、休克、消化道出血、DIC)加一个深静脉血栓形成。
ECG诊断标准:(右房右室大)
① 肺型P波
肺心病——右房大,P波高
二尖瓣狭窄——左房大,P波宽大
肺心病急性加重期的治疗:(控制心衰与呼衰)
①控制感染
②氧疗:畅通气道,纠正缺氧和二氧化碳潴留
③控制心力衰竭(利尿,强心,扩血管)
④控制心律失常
⑤抗凝 ⑥监护,护理
另外注意一下肺心病洋地黄药物的应用指征:①感染控制,呼吸改善,利尿仍心衰②合并右衰无感染③合并左衰
Chapter 14 ARDS
急性呼吸窘迫,继发肺水肿,顽固性低氧血症(PaO2<60mmHg,PaO2/FiO2<200,PAWP<18mmHg。)。有高危因素。症状呼吸增快、血水样痰、神志淡漠或烦躁、发绀、心动过速。早期为Ⅰ型呼衰,晚期为Ⅱ型呼衰。X线两肺浸润性阴影。
氧疗:
适应症PaO2<60mmHg
吸氧浓度25~33%
Ⅰ型呼衰可提高吸氧浓度至40%
Ⅱ型呼衰不得超过33%(不能迅速解除低氧血症对呼吸中枢的兴奋作用)
酸碱失衡和电解质紊乱的治疗
① 呼吸性酸中毒:尽快畅通气道,一般不宜补碱。PH<7.20时可适当补碱。
② 呼酸合并代酸:补碱至PH=7.20。
呼酸合并代碱:防止碱中毒的医源性因素,避免CO2排出过快,适量补氯和补钾消除碱中毒(见尿补钾,多尿多补,少尿少补,无尿不补)。当pH>7.45而PaCO2<50mmHg时,可用碳酸酐酶抑制剂。
Chapter 15 呼吸衰竭respiratory failure
外呼吸功能障碍,缺氧伴(或不伴)二氧化碳潴留。Ⅰ型呼衰(PaO2<60mmHg,PaCO2<50mmHg),Ⅱ型呼衰(PaO2<60mmHg,PaCO2>50mmHg)。呼吸困难、发绀、二氧化碳潴留先兴奋后抑制,禁用镇静和催眠药(加重二氧化碳潴留,诱发肺性脑病),搏动性头痛,上消化道出血。PH<7.35称为失代偿性呼酸中毒。治疗原则:治疗病因,去除诱因,保持呼吸道通畅(支气管扩张剂、湿化雾化、机械通气),纠正缺氧(氧疗),解除二氧化碳潴留,防治各种因缺氧和二氧化碳潴留引发的症状。
呼吸兴奋剂的应用原则:①气道通畅②中枢功能良好(脑无缺氧水肿)③呼吸肌正常④不可突然停药
多数情况都是结合病例考,但是要掌握两种呼吸衰竭的判断标准、简单的血气分析(病理生理学都讲过,不记得可以复习一下)、氧疗方法以及治疗原则。另外,注意一下“肺性脑病”的名词解释就差不多了。
Chapter 2 心力衰竭heart failure
“FACES”Fatigue、Activities limited、Chest congestion、Edema or ankle swelling、Shortness of breath。静脉回流正常,原发心肌损伤。诱因:“原病感染药物当,劳累激动律失常,输液太快血量多,酸碱利尿洋地黄”(原有基础心脏病;感染;抑制心力药物;劳累激动;心律失常;血容量增多;酸碱电解质紊乱;利尿剂和洋地黄药物的不当停用)。左心衰表现:肺循环淤血,心排血量降低。1.呼吸困难(劳力性、夜间阵发性、心源性哮喘、端坐呼吸、急性肺水肿)2.咳嗽咳痰咯血(白色泡沫浆液痰)3.乏力虚弱4.肾功能损伤(夜尿增多、少尿)。肺底湿啰音,左心室扩大,第二心音亢进,心尖区舒张期奔马律。右心衰表现:体循环淤血。食欲不振,恶心呕吐,全心扩大,右室舒张期奔马律,肝颈静脉反流征阳性,肝大压痛,重力性水肿。NYHA分级,六分钟步行试验(重度<150m,中度150~425m,轻度425~550m)。治疗方法:病因治疗,减轻心脏负荷(休息、限制水钠摄入、利尿剂、血管扩张剂),增加心排血量(洋地黄类),ACEI(难治性心衰),β受体阻滞剂(室性心率失常),醛固酮拮抗剂(与ACEI合用),ARB,胺碘酮(伴致命性心律失常)。
纽约NYHA分级(心功能四级,心衰三级):
Ⅰ级:休息、日常活动正常。心功能代偿期。
Ⅱ级:休息正常,日常活动可引起乏力、心悸、呼吸困难等症状。轻度心衰。
Ⅲ级:休息正常,轻于日常活动即可引起上述症状。中度心衰。
Ⅳ级:不能从事任何体力活动,休息时也有上述症状。重度心衰。
泵衰竭的Killips分级(左心衰、心梗适用):
Ⅰ级:尚无明显的心力衰竭。
Ⅱ级:左心衰,肺部啰音<50%肺野。
Ⅲ级:肺水肿,全肺啰音。
Ⅳ级:心源性休克,体循环缺血。
利尿剂diuretics的合理应用:
① 选用原则 ⑴轻度心衰,首选噻嗪类 ⑵中度心衰,保钾剂
⑶重度心衰,襻利尿剂+保钾剂 ⑷急性左心衰伴急性肺水肿,首选襻利尿剂(呋塞米)
⑸急性右心衰伴顽固性水肿,首选襻利尿剂(大量呋塞米)
② 严格掌握指征,避免滥用——合理使用
③ 间断用药——间断使用
④ 注意水、电解质紊乱(分清缺钠性低钠血症和稀释性低钠血症)——监测使用
⑤ 心衰症状控制后,利尿剂应与ACEI和β受体阻断剂合用——联合使用
⑥ 排钾和保钾利尿剂合用,不必补充钾盐
⑦ 肾衰时,禁用保钾剂,应选择襻利尿剂
血管扩张剂vasodilators的应用:
①扩张小静脉:硝酸甘油
②扩张小动脉:ACEI,CCB,哌唑嗪
③混合性:硝普钠:均衡扩张小动脉和小静脉,用于急性左心衰伴高血压,难治性心衰。
洋地黄digitalis的应用:
适应症:慢性充血性心衰,伴快速性心律失常,尤其是房颤。
禁忌症:“肥厚梗阻二尖窄,急性心梗伴心衰,二度高度房室阻,预激病窦不应该”
(肥厚性心肌梗阻,二尖瓣狭窄,急性心肌梗死后24小时内,Ⅱ度以上房室阻滞,预激综合征,病窦综合症,还有一点口诀里没有:限制性心包炎)
中毒:①诱因:低钾、肾功能不全、其他降低洋地黄经肾排泄的药物
②症状:各类心律失常(室性早搏二联律,房速伴AVB,房颤伴交界性心动过速)
③治疗:立即停药(关键),补钾补镁,处理心率失常(快速型用利多卡因,缓慢型用阿托品,禁用电复律)
急性心衰治疗措施:
“坐下喝茶吸氧气,洋人玛丽轮流扩”
坐位、氨茶碱、吸氧、洋地黄/正性肌力药、吗啡、利尿剂(呋噻米)、四肢轮流结扎/机械辅助、扩管药(硝普钠)。
本节是重中之重,而且考点比较多,要引起足够的重视。比如诱因、临床表现、心功能分级、治疗(记住心内科治疗的三大法宝:强心、利尿、扩血管)。其中,治疗部分最好要搞懂、吃透。如各类利尿剂的作用特点、使用时的注意事项(即利尿剂的合理应用);血管扩张药的选择;洋地黄类药物的使用(需重点掌握其适应症、禁忌症、中毒的诱因、临床表现以及治疗)。对于急性心力衰竭重点是要掌握起治疗原则。
Chapter 3 心律失常cardiac arrhythmia(内容很多很难,但重点一般是房颤房扑,病窦,室性早搏等)
治疗原则:病因治疗和驱除诱因,立即采取有力措施(电复律、心脏起搏、静脉注射抗心律失常药物),治疗方案个体化(良性心律失常不需要应用药物治疗,潜在恶性心律失常以病因治疗为主、可适当应用药物,恶性心律失常应立即采用强有力措施和病因治疗)。房颤(心律绝对不齐,第一心音强弱不等,脉搏短绌,ECG有f波,药物复律、电复律,洋地黄控制心室率,阿司匹林防血栓)。病窦(SSS,窦性心动过缓;停搏,传导阻滞;过缓过速综合征)。预激综合症(WPW,PR间期<0.12s,QRS波起始部位delta波,继发性ST-T改变与QRS主波方向相反,经导管射频消融术PRCA治疗),室早(提前出现宽大畸形QRS波,时限超过0.12s,ST-T与QRS主波方向相反),AVB(应用阿托品治疗缓慢型心律失常,人工起搏)。
抗快速性心律失常药物:
Ⅰ类药物阻断快Na+通道:
Ⅰa普鲁卡因胺(室性心律失常);Ⅰb利多卡因(AMI伴室速);Ⅰc普罗帕酮(早搏、心动过速)
Ⅱ类药物β-blocker:美托洛尔(高血压、冠心病伴早搏、心速)
Ⅲ类药物阻断K+通道:胺碘酮(器质性心脏病伴恶性致命性心律失常)
Ⅳ类药物阻断慢Ca2+通道:维拉帕米(室上性心律失常)。
房颤的治疗: ↗阵发性:减慢室律:β-blocker,CCB,洋地黄,电复律
①慢性房颤的治疗:→持续性:普罗帕酮,索他洛尔,低剂量胺碘酮,防栓塞,电复律
↘永久性:减慢室律:β-blocker,CCB,地高辛
②急性房颤的治疗:减慢室律:β-blocker,CCB
是一个难点,很多同学在学的时候都没有学懂,而考试好象也很少涉及到本节的内容。本节要重点掌握心律失常的一般治疗原则。关于治疗心律失常的药物,每一类记住一些代表药物就可以了,当然前提是知道其主要适用于哪些临床情况。心律失常分为很多种,我们上课的时候,重点讲述的是房颤和房室传导阻滞。要重点掌握其心电图的特征和治疗原则,尤其是房颤的治疗。另外,对于室性心律失常也是比较受老师“青睐”的。
Chapter 4 动脉粥样硬化&冠心病coronary artery disease
动脉粥样硬化的危险因素:血脂异常(乳糜微粒、VLDL、LDL、IDL均有害,但HDL有保护作用),高血压,糖尿病,吸烟(适量饮酒有保护作用),年龄(>40岁)性别(男性多发),肥胖(BMI>24),家族史。
心绞痛angina pectoris: ↗左肩
发作性胸痛:部位(胸骨上中段后→波及心前区→横贯前胸→左臂内侧→无名指、小指)
性质(压榨性窒息性) ↘颈→下颌
诱因(体力劳动,情绪激动)
持续(3~5min内消失,或舌下含用硝酸甘油也能几分钟内消失)
稳定型心绞痛(ST段压低0.1mV以上,发作时“假性正常化”),变异性心绞痛(ST段一过性transient抬高,静息心绞痛,冠脉突然痉挛)。诊断依据:典型发作特征,休息或含用硝酸甘油后缓解,年龄和其他危险因素,ECG和负荷试验,排除其他疾病。治疗:休息,避免诱因,硝酸酯药物(硝酸甘油即刻缓解,每天8~10h无药期防止耐药),β受体阻滞剂(与硝酸酯合用),CCB(变异性心绞痛首选药物,硝苯地平),阿司匹林(抗血小板),他汀类(降脂),冠脉手术。
心绞痛和心肌梗塞的鉴别诊断要点:
| 鉴别诊断项目 | 心绞痛 | 急性心肌梗死 | | 疼痛 | | 1、部位 | 胸骨上、中段后 | 可稍低或上腹部 | | 2、性质 | 压榨样或窒息性 | 更剧烈 | | 3、诱因 | 劳力、情绪激动 | 不常有 | | 4、时限 | 短、15分内 | 长、数小时或1-2天 | | 5、频率 | 频繁发作 | 不频繁 | | 6、NTG(硝酸甘油)疗效 | 显著 | 无效 | | 气喘、肺水肿 | 极少 | 常有 | | 血压 | 升高或无改变 | 常降低,甚至休克 | | 心包摩擦音 | 无 | 常有 | | 坏死物质吸收表现 | | 1、发热 | 无 | 常有 | | 2、WBC增加(嗜酸性粒细胞减少) | 无 | 常有 | | 3、ESR增快 | 无 | 常有 | | 4、心肌坏死标记物 | 无 | 有 | | 心电图改变 | 无,或暂时性ST-T改变极少 | 特征性和动态性改变 |
急性ST段抬高型心肌梗死STEMI:
易发于:饱餐后(特别是进食大量脂肪后),上午6~12时,用力大便。症状:疼痛(程度重,持续时间长,休息和含服硝酸甘油不能缓解),发热,恶心呕吐,腹胀腹痛,心律失常,心力衰竭,低血压休克。五大并发症:乳头肌断裂、心脏破裂、室壁瘤、栓塞、梗死后综合症Dressler(发热、胸痛、WBC增多、血沉加快,心包炎或肺炎,机体对坏死物质过敏)。ECG特征:病理性Q波(宽而深),ST段弓背抬高,T波倒置(宽而深);动态改变先T波再ST段最后Q波。肌钙蛋白cTnT或cTnI特征性出现和增高。治疗:急救,住院监护,吸氧,镇痛(吗啡、硝酸酯、β受体阻滞剂),抗血小板(氯吡格雷+阿司匹林),抗凝(肝素,辅助溶栓),再灌注治疗(溶栓治疗——链激酶尿激酶、冠脉手术),应用ACEI,处理并发症。
急性心梗的治疗(十三条):
原则:⑴ 尽快恢复心肌的血流灌注,挽救濒死的心肌,防止梗死扩大或缩小缺血范围,保护和维持心脏功能
⑵ 及时处理严重心律失常,泵衰竭及并发症,防止猝死。
1、监护和一般治疗:(1)休息:卧床休息1周;(2)监测(3)吸氧
(4)护理:12h卧床→24h床上活动→3-5天下床活动(5)建立静脉通道
2、解除疼痛:吗啡或哌替啶(度冷丁);硝酸酯类药物;β受体拮抗剂
3、抗血小板治疗:阿司匹林与ADP受体拮抗剂
4、抗凝治疗:肝素,溶栓治疗辅助用药,未溶栓治疗用低分子肝素
5、再灌注心肌:起病3~6h,最迟12小时内,使闭塞的冠状动脉再通,心肌得到再灌注,是一种积极的治疗措施。
(1)介入治疗(PCI):直接PCI ;补救性PCI ;溶栓治疗再通者的PCI (2)溶栓疗法 (3)CABG
6、ACEI或ARB 7、调脂治疗:他汀类 8、抗心律失常和传导障碍治疗
9、抗休克 10、抗心衰 11、右心室心肌梗死的处理
12、其他疗法:CCB,极化液
13、恢复期的治疗:出院前作活动平板、核素、 UCG或CAG检查
溶栓治疗的适应症和禁忌症:
适应症:①相邻两个或更多导联的ST段抬高>0.1mV ,AMI性胸痛, 起病12h以内,年龄<75岁 ②ST段显著抬高者,年龄>75岁,可以考虑
③广泛ST段抬高性AMI,发病12-24小时,胸痛进行性无缓解,可以考虑
禁忌症:①出血性脑卒中史,6 个月内发生过缺血性脑卒中或脑血管事件;
②中枢神经系统受损、颅内肿瘤或畸形 ③近期(2~4周)活动性内脏出血
④未排除主动脉夹层 ⑤严重高血压( > 180/110mmHg) 或严重高血压病史
⑥抗凝药在用或已知出血倾向 ⑦近期(2~4周)创伤史
⑧近期(<3周)外科大手术 ⑨近期( <2 周)不能压迫部位大血管穿刺术。
本病也是需要重点掌握的。关于动脉粥样硬化要了解其危险因素就可以了。关键的两节是稳定型心绞痛和急性心肌梗死,从临床表现、心电图特点、诊断一直到治疗都应该全面掌握。值得一提的是心肌梗死的心电图动态改变以及定位诊断(Ⅰ、L:左足;Ⅱ、Ⅲ、F:左手; R:右手;V1-V6:间→前)是很有价值的,可能诊断学里面讲过,这里还是要好好复习一下。
Chapter 5 高血压hypertension
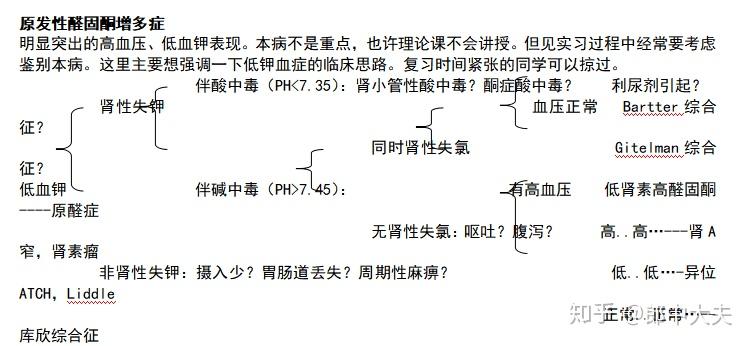
>140/90mmHg。合并左心室肥厚(抬举性心尖搏动),脑病(一过性脑缺血发作TIA、脑栓塞),眼底病变(Ⅰ级视网膜动脉变细,Ⅱ级视网膜动脉交叉压迫;Ⅲ眼底出血棉絮状渗出,Ⅳ级伴视乳头水肿),肾病(蛋白尿)。老年人高血压(单纯收缩期高血压)。鉴别“两肾源泉嗜铬瘤,库欣动脉药睡觉”(肾实质性高血压、肾血管性高血压、原发性醛固酮增多症、嗜铬细胞瘤、Cushing Syndrome、主动脉狭窄、药源性高血压、睡眠呼吸暂停综合症)。
高血压急症:
定义:短期内血压重度升高,舒张压>130mmHg和(或)收缩压>200mmHg,伴靶器官(心,脑,肾,眼,大动脉)的功能严重障碍和不可逆损害。
治疗原则:迅速降压;控制降压;合理降压;避免使用强利尿剂和利血平
高血压的危险分层:
*心血管疾病的危险因素
①血脂异常
②高血压1~3级
③腹型肥胖
④早发心血管家族史
⑤hCRP(高敏C)>1mg/dl
⑥男性55岁
⑦女性65岁
⑧吸烟
*靶器官损害
①左室肥大
②动脉粥样硬化
③SCr增高
④白蛋白尿
*并发症
①心
②脑
③肾
④眼
| 危险分层 | 血压(mmHg) | | 血压1级(>140/90) | 血压2级(>160/100) | 血压3级(>180/110) | | 无危险因素 | 低危 | 中危 | 高危 | | 1~2个危险因素 | 中危 | 中危 | 极高危 | | ≥3个危险因素或靶器官损害或糖尿病 | 高危 | 高危 | 极高危 | | 合并并发症 | 极高危 | 极高危 | 极高危 |
危险性为:低危<15%,中危15~20%,高危20~30%或更高。
高血压的治疗:
① 戒烟,限制饮酒
② 减轻体重
③ 合理饮食(限制钠、脂肪,多摄钾)
④ 轻松健康的精神状态
⑤ 血压控制目标:<140/90 mmHg或<130/80 mmHg+糖尿病/肾病
⑥ 降压药——5种一线药物:利尿剂、β受体阻滞剂、ACEI、ARB、CCB
联合用药。可以利尿剂(噻嗪类)为基础,也可以CCB为基础(我国常用)
⑴伴心力衰竭:ACEI、利尿剂、β受体阻滞剂----------------CCB有负性心力,负性传导作用
⑵伴冠心病:β受体阻滞剂、长效CCB、ACEI----------------------利尿剂导致心肌缺血加重
⑶伴心梗:β受体阻滞剂、ACEI-------------------------兼具心衰、冠心病特点,禁忌同上
⑷伴糖尿病:ACEI、长效CCB、小剂量利尿剂----------------β受体阻滞剂会增强胰岛素抵抗
⑸伴慢性肾病:多种联合。晚期肾衰(SCr>3.0mg/L)禁用ACEI和ARB。------防急性肾衰和高钾
⑹预防脑卒中:ACEI、利尿剂、长效CCB----------------------β受体阻滞剂过强导致脑缺血
⑺老年人高血压:利尿剂、CCB---------------------------------老年人心脏肾脏基础功能差
⑦ 高血压危象治疗:硝普钠、硝酸甘油、硝苯地平(CCB),静脉给药一两天后改用口服, 起始量小,逐渐增加。
Chapter 6 心肌疾病
扩张型心肌病dilated cardiomyopathy:心脏扩大、奔马律、充血性心力衰竭、伴心律失常。UCG示心腔扩大,心脏弥漫性搏动减弱。
肥厚型心肌病hepertrophic cardiomyopathy:心肌非对称性肥厚,心室腔变小。心悸胸痛、频发一过性晕厥、严重心律失常。ECG,UCG。用药β-blocker、CCG、胺碘酮
重点掌握扩张型心肌病和肥厚型心肌病。掌握扩张型心肌病的四大特点、临床表现特点、重要的检查(X线和超声心动图)以及肥厚型心肌病临床表现、心动图特点、治疗选药。心肌炎了解一下临床表现和诊断就可以了。
Chapter 8 心脏瓣膜病valvular heart disease
风湿热rheumatic fever:上呼吸道链球菌感染史。风湿性心脏病(心动过速、心脏扩大、病理性S3、心尖区或主动脉瓣区全收缩期吹风样杂音、杵状指),风湿性关节炎(非对称性、多发性、游走性,侵犯四肢大关节,红肿热痛,不遗留关节畸形,对水杨酸治疗有效),舞蹈病chorea(随意肌无目的、不自主、不协调活动),皮肤病变(环形红斑、皮下结节)。镜下Aschoff结节。治疗:控制链球菌感染(首选青霉素),抗风湿(水杨酸缓解关节痛、糖皮质激素)。
二尖瓣狭窄MS,mitral stenosis
症状:“吸血咳嘶”呼吸困难,咯血,咳嗽,声音嘶哑(Ortner综合症:左心房扩大、支气管淋巴结肿大、肺动脉扩张,压迫左侧喉返神经)。体征:二尖瓣面容(两颧绀红色),S1亢进,二尖瓣开瓣音(二尖瓣钙化后消失),心尖区舒张中晚期低调、隆隆样、递减-递增型杂音,右室抬举性心尖搏动,P2亢进或分裂,Graham-Steell杂音(相对肺A关闭不全→递减型高调哈气性舒张早期杂音)。并发症:房颤、动脉纤维化、急性肺水肿、右心充血性心衰、栓塞、内膜感染少、肺部感染多。
主动脉瓣狭窄AS,aortic stenosis
症状:“难痛晕”呼吸困难,心绞痛,运动时晕厥。收缩期喷射性杂音(S1和S2之间,吹风性,粗糙,响亮,伴震颤,递增-递减型),S3,S4。
主动脉瓣关闭不全AI,aortic insufficiency
症状:心绞痛、猝死、左心衰竭。体征:周围血管征,包括de Musset征(头部随心搏而晃动)、水冲脉或陷落脉、双重脉、 Traube征(股动脉枪击音)、Müller征(收缩期悬雍垂搏动)、Duroziez征(听诊器轻压股动脉闻及双期杂音,近端收缩期,远端舒张期)、Quincke(毛细血管搏动征)等。体征:与S2同时开始的高调哈气样递减型舒张早期杂音,心尖区可闻及Austin Flint杂音(相对MS→舒张中晚期隆隆杂音)。
风湿热在儿科会重点讲述,我认为还是看一下有助于理解疾病的发生发展的过程。学习心脏瓣膜病,我认为可以从其发病机制和病理生理改变入手,理解了这些。那么关于其临床表现就很容易记住。因为二尖瓣常受累,所以其相对的重要性就不言而喻了,对于其并发症和一些重要的体征要重点掌握。另外,主动脉瓣关闭不全的临床表现也比较重要。
Chapter 9 心包疾病
急性心包炎acute pericarditis:胸痛(胸骨后或心前区)、心包摩擦音(纤维蛋白性)、心包积液(呼吸困难,心包叩击音,Ewart征——左肩胛下角出现肺实变体征,Rotch征——胸骨右缘3~6肋间出现实音)、心脏压塞(Kussmaul征——颈静脉怒张且吸气时尤为明显,动脉压下降,奇脉——平静吸气时脉搏显著减弱或消失,Beck三联征)。分型有病毒性(纤维蛋白性,心包摩擦音)、结核性(心包积液多)、心包肿瘤(急性心脏压塞)、化脓性(急性,易发展成缩窄性)
缩窄性心包炎constrictive pericarditis:结核病因最常见。Kussmaul征、奇脉、心包叩击音。X线心包钙化、心影三角形。
掌握不同病因类型的心包炎的特点(相对比较重要),以及心包炎的临床表现和辅助检查(超声心动图、X线、心电图)。
Chapter 10 感染性心内膜炎infective endocarditis
发热、心杂音改变、全身栓塞、淤点淤斑、Janeway结节(无痛性小结节或斑点状出血,位于手掌足底)、Osler结节(小而柔软的皮下结节,位于指趾的肉质部位)、Roth斑(视网膜椭圆形黄斑出血,中央苍白)、脾大、贫血、血培养阳性。并发心衰、肾衰、血管栓塞、细菌性动脉瘤。
据个人经验,考试涉及不多。其中临床表现、实验室检查(尤其是血培养)、治疗原则还是要知道的。
Chapter 11 心源性休克cardiogenic shock
原发AMI。泵衰竭。低血压(收缩压<80mmHg,持续>30min),外周灌注不足(冷汗、发绀、尿量减少、脉搏细速,神志异常),PCWP>18mmHg,CI<1.8L/min/m2。治疗:一般治疗(吸氧、止痛、监护),补液,纠正酸碱和电解质紊乱,治疗原发AMI,治疗并发症。
急性胃炎acute gastritis
急性糜烂出血性胃炎(多灶性糜烂、浅表溃疡、出血灶),Curling溃疡(烧伤应激),Cushing(CNS病变应激)
慢性胃炎chronic gastritis
主因Hp感染(B型)。A型胃炎有胃酸缺乏。诊断依赖内镜检查和胃粘膜活检。治疗:一种胶体铋剂或一种质子泵抑制剂+若干种抗菌药物。VitB12用于A型萎缩性胃炎有恶性贫血者。
Hp根除的适应症:
①伴有胃粘膜糜烂、萎缩及肠化生、异型增生者;②有消化不良症状者;③有胃癌家族史者。
了解一下急、慢性胃炎的分型,还有就是2个概念:Curling溃疡和Cushing溃疡,至于诊断和治疗就比较容易一些,熟悉一下就好。
消化性溃疡peptic ulcer
病因Hp感染、药物(NSAID)、遗传、胃排空障碍、其他(应激、吸烟)。上腹部疼痛(慢性反复、节律性、周期性)。老年人PU(多无症状,疼痛多无规律,胃体中上部高位溃疡及巨大溃疡)。侵入性Hp检测RUT,胃液分析(BAO>15mmol/L、BAO/MAO>60%示胃泌素瘤),血清胃泌素测定(>500pg/ml示胃泌素瘤)。四大并发症:出血(黑便,呕血,循环衰竭)、穿孔(腹膜炎)、幽门梗阻(空腹振水音splashing sound,胃蠕动波peristaltic wave)、癌变(少数GU)。X线钡餐呈龛影,内镜。
PU的治疗:
根除Hp——三联疗法:PPI+两种抗生素(甲硝唑、阿莫西林、克拉霉素、呋喃唑酮)
四联疗法:PPI+胶体次枸橼酸铋+两种抗生素
(治疗1~2周,效果不佳者加用抗酸分泌剂2~4周,治疗完成>4周后复查14C呼气实验)
抗酸分泌——H2RA(西米替丁,雷尼替丁) PPI(奥美拉唑)
保护胃粘膜——硫糖铝(不良反应:便秘) 胶体次枸橼酸铋CBS(短期,舌发黑)
米索前列醇(子宫收缩,孕妇禁用)
NSAID溃疡治疗和预防
↗情况允许,立即停用NSAID →→→→→予常规剂量常规疗程的H2RA或PPI治疗
对服用NSAID后出现的溃疡→换用特异COX-2抑制剂(塞来昔布)↗
↘不能停用NSAID→→→→→→→→→→→选用PPI治疗(H2RA疗效差)
溃疡复发的预防
1. 溃疡复发的预防:PPI或米索前列醇
2. 溃疡复发的治疗:长程维持治疗(H2RA常规剂量的半量睡前顿服)适用于:
①不能停用NSAID的溃疡患者 ②HP溃疡HP未除 ③HP溃疡HP根除+一般基础情况差 ④非HP非NSAID溃疡
本篇重点之一。首先应该明确一个概念,即广义的消化性溃疡还包括食管下段、胃空肠吻合口附近以及胃黏膜异位产生的溃疡,不单单是发生在胃和十二指肠的溃疡。另外,要知道消化性溃疡的病因和发病机制(只记大条就可以了),其中又以H.p感染最为重要。要掌握其临床表现(一句话:慢性、周期性、节律性上腹痛)和一些特殊类型的消化性溃疡的特点(容易考名词解释)以及并发症(很重要)。至于治疗我认为要掌握大的原则和药物的种类(个人认为最好能记住各种药物的特点和副作用。)以及常用的抗H.p治疗的方案(如新三联1周疗法等)。关于辅助检查和诊断我就不多说了,了解有哪些方法就可以了。
肠结核和结核性腹膜炎:熟悉一下病理改变,对于记忆临床表现有很大帮助,掌握临床表现、诊断和治疗原则。其实,学习本章关键还是理解,死记效果不会好,而且考试一般也不会让学生去默写这些条款。个人认为,可以拿病理改变作为一个切入点,从而去理解、推导出其他内容,这样知识才会真正成为自己的,才不容易忘记。建议一下:学习本病的同时可以复习一下渗出液和漏出液的鉴别。这个在临床上还是很有用的。
溃疡性结肠炎UC:ulcerative colitis
直肠、乙状结肠粘膜连续性,腹泻、腹痛、粘液脓血便、里急后重,反复发作慢性病程。呈疼痛—便意—便后缓解的规律。并发中毒性巨结肠(低钾、钡剂、抗胆碱能药物诱发,压痛和鼓肠体征)。分轻、中、重三型。鉴别Crohn病CD(炎性肉芽肿,末端回肠和临近结肠,节段性,粘膜全壁)。检查粪便病原学(排除感染性结肠炎)、结肠镜(典型改变①粘膜细颗粒状,质脆、出血②弥漫性糜烂或多发性浅溃疡③见假息肉及桥状粘膜,结肠袋变钝消失)、X线钡剂灌肠(典型①粘膜颗粒样改变②多发性浅溃疡边缘毛刺状锯齿状,炎性息肉多个圆形充盈缺损③肠管变硬,呈铅管状)。治疗药物氨基水杨酸制剂SASP,糖皮质激素,免疫抑制剂硫唑嘌呤。
UC诊断标准:
首先排除消化道其他相关疾病,再符合以下条件
① 典型临床表现+结肠镜特征至少一项or粘膜活检or钡剂灌肠特征至少一项=确诊
② 不典型临床表现+典型结肠镜or粘膜活检or钡剂灌肠特征=确诊
③ 典型临床表现或典型既往史+无典型结肠镜or钡剂灌肠特征=疑诊随访
UC诊断内容(格式要求四项):
1.临床类型①初发型 ②慢性复发性 ③慢性持续型 ④急性暴发型
2.严重程度①轻型:腹泻<4次/日,无炎症反应和全身症状 ②中型:腹泻>4次/日,轻重之间,轻度全身症状
③重型:腹泻>6次/日,明显粘液血便,全身症状显著:持续发热,脉速,贫血,血沉↑,体重↓
3.病变范围:直肠炎,乙状结肠炎,左结肠炎,全结肠炎等
4.病情分期:活动期,缓解期
UC和CD的鉴别:(八版五年制课本P388)
| 项目 | 溃疡性结肠炎 | 结肠Crohn病 | | 症状 | 脓血便多见 | 脓血便较少见 | | 病变分布 | 连续 | 节段性 | | 直肠受累 | 绝大多数 | 少见 | | 肠腔狭窄 | 少见、中心性 | 多见、偏心性 | | 溃疡及粘膜 | 溃疡浅,黏膜弥漫性充血水肿、颗粒状,脆性增加 | 纵行溃疡、黏膜呈卵石样,病变间黏膜正常 | | 病理改变 | 固有膜全层弥漫性炎症、隐窝脓肿、隐窝结构明显异常,杯状细胞减少 | 裂隙状溃疡、非干酪性肉芽肿、黏膜下层淋巴细胞聚集 |
肝硬化hepatic cirrhosis
病因:“病毒酒精胆汁积,营养循环血虫吸,免疫代谢药物毒,还有原因搞不清”:①病毒性肝炎②酒精③胆汁淤积④循环障碍⑤药物或化学毒物⑥免疫疾病⑦寄生虫感染⑧遗传和代谢性疾病⑨营养障碍⑩原因不明。
代偿期乏力,食欲减退;失代偿期肝病面容(皮肤干枯、面色黝黑),营养差,体重减轻,对脂肪蛋白耐受差,易腹泻,腹胀腹痛,出血倾向,雌激素增多,糖尿病,蜘蛛痣(中心受压退色),肝掌(大鱼际、小鱼际和指端腹侧处红斑),门脉高压三联征(脾大,食管和胃底静脉曲张、腹壁静脉曲张呈水母头状、痔静脉扩张形成痔核,腹水)。
并发:
食管胃静脉破裂出血、自发性细菌性腹膜炎Spontaneous bacterial peritonitis(应立即行经验性抗生素治疗)、原发性肝癌、肝肾综合征(顽固性腹水,少尿无尿,氮质血症,低血钠,低尿钠,肾无重要病理改变)、肝肺综合征(进展性肝病,肺内血管扩张,低氧血症PaO2<70mmHg或肺泡-动脉氧梯度增加>20mmHg)、肝性脑病(扑翼样震颤,谵妄,昏迷)、酸碱电解质紊乱、血栓栓塞。
诊断①病史病因②症状体征(门脉高压、肝功障碍)③肝功评定:Child-Pugh分级(肝性脑病,腹水程度,白蛋白降低,胆红素升高,凝血酶原时间延长)A级≤6分,C级≥10分(15分满分,基本平分)④B超、CT、胃镜(食管胃底静脉曲张即可确诊门脉高压,>12mmHg)、肝活检。
肝硬化失代偿期表现:
. 肝功减退 门脉高压
1.全身症状:乏力、低热、消瘦、体重↓、肌萎缩,水肿 1.门脉侧支循环开放:食管胃底静脉曲张,痔2.消化系统表现:食欲减退,腹泻,腹胀,腹痛 核,腹壁静脉曲张呈水母头状
3.出血倾向:牙龈,鼻腔出血,皮肤黏膜紫癜 2.脾大与脾亢:三系减少,出血贫血感染
4.内分泌紊乱:①肝病面容与皮肤色素沉着(黑色素) 3.腹水:腹胀,移动性浊音
②蜘蛛痣,肝掌,性功减退,男性乳房,闭经,不育(雌激素)
③血糖异常:高血糖(胰岛素)or低血糖(肝糖原储备↓)
5.黄疸
腹水形成机制:
① 门静脉高压
② 血清白蛋白减少
③ 淋巴液生成过多
④ 肝对醛固酮和抗利尿激素灭活作用减弱导致钠水潴留
⑤ 有效循环血容量不足,肾素-血管紧张素系统激活。
腹水治疗:
① 限制水钠摄入
② 利尿剂首选螺内酯,可合用呋塞米
③ 经颈静脉肝内门体分流术TIPS
④ 排放腹水,输注白蛋白(控制肝肾综合征)
⑤ 自发性腹膜炎控制感染(主要针对革兰阴性杆菌,兼顾革兰阳性球菌抗生素)
可以说是本篇最重要的一个内容,经常会出病例分析,而且很多内容也可以变成问答题来考,要引起重视。首先要熟悉肝硬化的10大病因,书上写的很清楚。其实病因并不一定会出题目,但是根据我实习的体会,一些教授非常喜欢提这个问题,所以最好是记一下。至于病理生理改变,我认为还是要理解一下,这对于了解其临床表现是很有帮助的(特别是门脉高压的病理生理改变以及腹水形成的机制,也是教授们青睐的问题。)这里要注意2个名词:肝肾综合征和肝肺综合征,考试可能会考的。临床表现我认为不要死记,关键是理解,但是并发症是一定要掌握的,是很重要的内容。辅助检查、诊断只要熟悉就可以,一般不会有什么问题。而治疗方面,根据我个人经验,重点是腹水的治疗,基本措施要掌握,其他的最好也能熟悉一下。
原发性肝癌:了解病理分型,熟悉临床表现,掌握其并发症和诊断的方法。关于治疗,不是内科学的重点。
肝性脑病hepatic encephalopathy
重点是诱因,导致代谢紊乱,CNS功能失调综合征,临床表现:人格改变、智力减退、扑翼样震颤到意识障碍、行为失常、昏迷、死亡。可逆转,易反复。机制:氨代谢中毒,中枢抑制性GABA/BZ受体增多。
肝性脑病的临床分期:
0期(潜伏期,SHE)无行为性格异常,无神经系统病理征,脑电图正常,仅心理/智力测试有轻微异常;
1期(前驱期)轻度性格改变和行为失常,有扑翼样震颤;
2期(昏迷前期)意识错乱、睡眠障碍、行为失常;有明显神经体征,脑电图有特征性异常,肝臭;
3期(昏睡期)以昏睡和精神错乱为主,可以唤醒应答对话。扑翼样震颤仍可引出;
4期(昏迷期)神志完全丧失,不能唤醒。扑翼样震颤无法引出。
肝性脑病诱因:
1.肝脏病变:原发性肝癌等
2.脑中枢抑制:酒精、催眠镇静药、麻醉药等
3.NH3生成过多:高蛋白饮食,消化道出血,排钾碱中毒等
4.NH3排泄减少:便秘,大量利尿,大量引流腹水,尿毒症等→肾前性氮质血症
5.NH3处理过少:门体分流、门脉血栓等
七版书总结的6大诱因:“肝癌血栓分流术,药物容量产氨多”(也可以按这个口诀背,个人觉得口诀不顺)
HE诊断依据:
① 基础病变:严重肝病、广泛门体侧支循环
② 症状:精神紊乱、昏睡或昏迷,可引出扑翼样震颤
③ 明显肝功能损害或血氨增高
④ 脑电图改变
⑤ 心理智能测验、诱发电位异常;
⑥ 头部CT/MRI排除脑血管意外及颅内肿瘤等疾病。
HE治疗:
① 消除诱因(控制消化道出血和感染,禁用镇静麻醉药,纠正水电紊乱,谨慎利尿和放腹水,防治顽固性便秘)
② 营养支持治疗(限制蛋白摄入)
③ 减少肠道毒物生成与吸收(清洁肠道,口服乳果糖和抗生素,益生菌)
④ 促进氨的清除(鸟氨酸门冬氨酸OA、锌制剂)
⑤ 拮抗神经毒素(氟马西尼拮抗BZ受体,支链氨基酸)
⑥ 基础疾病治疗(阻断肝外门体分流,人工肝,肝移植)
熟悉其发病机制(几个学说),因为治疗都是根据这些学说来的。临床表现里面的分期相对比较重要,还有一个SHE(亚临床性肝性脑病)要关注一下,可能名解什么的。花些时间看一下。治疗掌握原则就可以,最好能结合发病机制一起记忆,效果会好一些。
急性胰腺炎acute pancreatitis
胰酶激活。腹痛(大量饮酒或饱餐后,持续性伴阵发性加剧,上中腹向腰背放射),恶心呕吐,发热。SAP呈急腹症,移动性浊音(血性腹水),麻痹性肠梗阻,并发假性囊肿,Grey-Turner征(血液、胰酶、坏死组织液渗入腹壁,两侧肋腹部皮肤灰紫色),Cullen征(脐周皮肤青紫),血钙<2mmol/L,腹水高淀粉酶活性,血尿淀粉酶突然下降,肢体出现脂肪坏死,并发“二肿三衰大出血,脑病感染高血糖”(胰腺脓肿,假性囊肿,ARF,ARDS,AHF,消化道大出血→DIC休克,胰性脑病,感染,高血糖)。诊断血清淀粉酶≥正常3倍,CT确定急性坏死。
SAP诊断标准:
①临床症状:烦躁不安,四肢厥冷,皮肤斑点,休克征
②体征:腹强直,腹膜刺激,Grey-Turner, Cullen征、肠鸣音减弱或消失、黄疸、手足低钙抽搐
③实验室检查:血钙<2mmol/L,血糖>11.2 mmol/L,血尿淀粉酶突然下降
④腹腔诊断性穿刺:高淀粉酶活性腹水、血性腹水
Ranson评分标准:(这个书上没有但实验室检查很实用,老师说是见实习重点,可以看看,理论课大概不会考)
入院时:
1.年龄>55岁
2.白细胞数>16×109/L
3.血糖>11.2mmol/L
4.血清LDH>350IU/L
5.血清AST>250IU/L
(全部指标≥3个提示重症,符合越多预后越差。)
入院后48小时以内:
1.红细胞压积下降>10%
2.BUN升高>1.79mmol/L
3.血清钙<2mmol/L
4.动脉血PO2<8kPa
5.碱缺乏>4mmol/L
6.估计体液丢失>6000ml
MAP与SAP的治疗:“禁书剪一纸(MAP),又抑郁手淫(SAP)”[口诀太邪恶了,想其他的方法背也好。]
MAP治疗:禁食,输液, 胃肠道减压,抑酸,止痛
SAP治疗:ICU监护,生长抑素(抑胰液分泌),预防感染,手术治疗(或内镜EST),营养支持
消化道出血:四大病因(原位,临近,全身性出血,门脉高压并发)。临床:呕血与黑便,周围循环衰竭征(肢冷,心速,血压低,站立晕厥,休克),血象变化,发热,氮质血症。诊断:24-48小时急诊胃镜检查确诊。便隐血阳性(>5-10ml);黑粪(50-100ml);呕血(胃积血250-300ml);头晕心慌乏力(400-500ml);周围循环衰竭征(>1000ml)。
持续出血征:
①反复呕血,黑便加重,肠鸣音亢进
②Hb,RBC↓,网织红↑
③充分补液输血后仍有周围循环衰竭征
④尿量足,但尿素氮↑
紧急输血征:
①平卧→坐位,Bp下降超过15-20mmHg,HR上升超过10次/min
②伴失血性休克表现
③Hb<70g/L或血细胞比容<25%
消化道出血的治疗原则:
①急救(卧位,通气道,监护生命体征)
②输血(掌握紧急输血指征)
③止血(RABSDIS原则:R休息A畅通气道B输血S阻塞D药物I介入S手术)
重点是上消化道出血。掌握最常见的四大病因和临床表现。个人认为在临床表现里面最重要的是出血量的判断(如OB阳性、黑便、呕血分别代表出血量达到多少?)和出血是否停止的判断。关于辅助检查熟悉一下就可以了。治疗原则是要重点掌握的,紧急输血的指征也最好记一下。
原发性肾小球疾病
(1)急性肾小球肾炎:主要掌握其发病机制、临床表现和治疗原则。关于发病机制有时会考填空,不过也许是因为太过于简单,考的几率也不是很大。临床表现主要是急性肾炎综合征的表现,如果在病理生理改变的基础上去理解,记起来不难。关于治疗,由于没有特殊治疗,所以只要知道原则就可以了。要提起注意的是要知道卧床休息的时间,考试有时会有的。还要注意一下肾性高血压和高血压肾损害的鉴别。
(2)急进性肾小球肾炎:重点掌握其病理改变,即确诊依据(两个50%)。其他内容熟悉一下即可,考试很少出这部分的题目。
(3)慢性肾小球肾炎:熟悉一下临床表现和诊断(注意排除继发因素才可以诊断)。另外,要注意急性肾炎和慢性肾炎急性发作的区别。
(4)肾病综合征:为本章的重点,本节内容往往为出题者青睐。重点是其基本特征,是一定要掌握的,这也是临床诊断的基本条件。还有并发症也是要掌握的,经常考填空题。至于病理类型,主要是为了帮助判断激素治疗的敏感性的,知道一下哪些类型是激素敏感的就差不多了。关于治疗,是本节的又一个重点,这其中又以糖皮质激素治疗最为重要(即激素的使用原则)。本人建议,就算大家再不愿意背书,这一段文字也最好能背下来,考试中往往会以简答题的形式出现,在实习的时候,老师查房最喜欢问这个问题了,由此可以看出其重要性。另外,各种免疫抑制剂的不良反应也最好能熟悉一下。
补充两条临床常用诊断思路:
↗真性血尿(三标准)→肾小球性(RBC位相标准;容积偏态;伴管型、蛋白尿)
血尿诊断思路: 红色尿→血尿→假性血尿 ↘非球源性
↘非血尿(月经污染?服用利福平、大黄后?食用某些红色蔬菜后?)
↗肾前性:有效血容量↓or心排↓or肾A窄?少见完全无尿。BUN/Cr>10。恢复快,好
少尿无尿诊断思路:少/无尿→肾后性: 梗阻、外压导致?突发性完全无尿。解除梗阻后2w恢复,或不完全恢复
↘肾性:肾小球病变?肾小管?肾间质?血管病变(炎?闭塞?)?
肾病综合症nephrotic syndrome:
大量蛋白尿>3.5g/d(诊断必需),低蛋白血症<30g/L(诊断必需),水肿,高脂血症。病理分型微小病变肾病(对激素敏感)、系膜增生性肾小球肾炎(对激素敏感),其余对激素不敏感。鉴别继发性肾综“3+4”(过敏性紫癜相关性肾炎,乙肝相关性肾炎,SLE相关性肾炎+糖尿病肾病,肾淀粉样变,淋巴瘤肾病,骨髓瘤肾病)并发“雪白肾演义”(血栓、蛋白脂肪代谢紊乱、ARF、感染、免疫功能低下)。一般治疗(卧床休息,适当活动防栓),利尿消肿(限制水盐摄入,利尿剂),免疫治疗(激素、细胞毒药物——烷化剂环磷酰胺副作用骨髓抑制、肝毒性)
激素的使用原则How to use glucosteroids:
① 初始足量,足疗程Sufficient initial dose and Long course 1mg/kg.d(top to 60mg)× 8w-12w
(激素可以配合钙剂和抑酸剂一起服用,减轻副反应) ↓10% off per 2-3 weeks
② 缓慢减药Slow tapering 20mg/ d
↓slow more
③ 小剂量长期维持Low dose maintenance 10mg/ d × at least 1/2 year
IgA肾病
反复发作肉眼血尿或镜下血尿,以IgA沉积为主要特征。
尿路感染urinary tract infection
9大易感因素:①梗阻②返流③免疫低下④神经源性膀胱⑤妊娠⑥性相关⑦医源性⑧畸形⑨遗传。膀胱炎cystitis(尿液混浊恶臭,尿后尿道滴血),尿道炎(女性),急性肾盂肾炎pyelonephritis(尿路刺激征,全身症状,尿白细胞增多,尿细菌检查阳性,药物首选G-杆菌抗生素,根据药敏试验换药),慢性肾盂肾炎(反复尿感史,肾小管功能损伤,形态改变——畸形、萎缩、表面凹凸、两侧大小不一,抗生素长期、联合应用),无症状性菌尿(无症状,不同两次中段尿培养计数>105/ml)。并发肾乳头坏死、肾周脓肿、G-杆菌败血症、结石和梗阻。
菌尿标准:①新鲜中段非离心尿革兰染色后油镜观察>1个/视野②细菌培养计数>105/ml③膀胱穿刺尿培养阳性。
假阳性:①收集时污染 ②存放时污染 ③检查技术差;
假阴性:①抗生素<7d ②尿停留<6h ③消毒药混入 ④饮水稀释⑤间歇排菌
定位:上尿路感染:发热寒战毒血症,肾区痛 膀胱冲洗后(+),白细胞管型,尿渗透↓,尿NAG↑,尿β2-MG↑
下尿路感染:尿频尿急尿痛等膀胱刺激征,少有全身症状。。。。。。。。 (提示近端肾小管损伤)
一般治疗原则:饮水增尿、纠正易感因素、培养或镜检确定
用药原则:①选用敏感抗生素②尿、肾浓度高③肾毒性小④联合用药⑤下尿道感染短期治疗而上尿道相反
随访与评定:随访——疗程结束后第2w,6w复查尿菌,以后每月1次,共1年
评定——1.治愈:症状消失,复查阴性
2.失败:治疗后尿菌仍阳性,或复查转阳性,且为同一菌种
根据我的经验,这一章考试出的题目不多。其实我认为这部分内容还是比较重要的,因为在实习中也遇到过不少这样的病人。要熟悉一下临床表现和并发症和实验室检查。关于治疗,我认为知道抗生素选用原则就可以了,具体到各种疗法和治疗方案掌握起来还是有些难度,考试时也很少涉及到。
急性肾衰竭acute renal failure
现在的提法是急性肾损伤AKI,诊断标准也与书上不同了,书上那个过时废弃了。原因:肾前性血容量减少,肾后性尿路梗阻,肾性常见ATN,缺血性和肾毒性。少尿型,非少尿型。全身并发症(消化、呼吸、循环、神经、血液各系统尿毒症症状,感染,MODS),水电酸碱紊乱(代酸、高钾、低钠)。
| AKI分期 | 血肌酐 | 尿量 | | 1期(同AKI诊断标准) | Scr增加≥26.4umol/L(0.3mg/dl) 或增至基线的150~200%(1.5~2倍) | 尿量<0.5ml/(kg·h),时间>6h | | 2期 | Scr增至基线的200~300%(2~3倍) | 尿量<0.5ml/kg/h,时间>12h | | 3期 | Scr增至基线的300%以上(>3倍) 或Scr≥354umol/l(4mg/dl),且急性增加≥44umol/l(0.5mg/dl) | 尿量<0.3ml/kg/h,时间>24h,或无尿12h |
高钾血症(>6.0mmol/L)的抢救措施:
① 葡萄糖酸钙静脉注射
② 乳酸钠或碳酸氢钠静脉注射,纠正伴随的酸中毒。
③ 葡萄糖加普通胰岛素静脉注射
④ 口服离子交换降钾树脂
⑤ 以上无效或高分解代谢者,透析dialysis最有效
促使肾功能恶化的因素:”高压缺血量不足,肾病复发药物毒,肝功不全和感染,高钙血症尿路阻”
①高血压②肾缺血③血容量不足④肾病复发或加重⑤肾毒性药物⑥肝功能不全⑦感染⑧高钙血症⑨尿路梗阻
慢性肾衰竭:要知道肾功能不全可以导致全身各个系统的表现。要重点掌握的是肾功能不全的分期和促使肾功能恶化的因素。关于治疗只要大概了解一下即可,透析是最有效的治疗手段之一。
缺铁性贫血iron deficiency anemia:
一般贫血表现(头晕、面白、乏力、心悸等)、反甲、光滑舌、异食癖、吞咽困难(Plummer—Vinson综合征)。小细胞低色素性贫血,细胞内外铁均减少、外铁减少尤多。生化检查:血清铁降低,总铁结合力增高,运铁蛋白饱和度降低,血清铁蛋白降低。
IDA治疗措施:
① 病因治疗
② 口服铁剂:琥珀酸亚铁、富马酸亚铁。忌与茶同时服用。用药后网织红细胞增多,7~10天达高峰,2周后血红蛋白浓度上升,1~2个月后恢复正常,正常后持续治疗3~6个月。
③ 注射铁剂:右旋糖酐铁、山梨醇铁。严格掌握适应症。
④ 治疗后无网织红细胞反应,血红蛋白不增高应考虑:药量不足?吸收不良?失铁大于补铁?药物含铁量不足?诊断是否有误?
再障aplastic anemia:
RBC、中性粒、血小板全部减少。贫血、感染、出血。诊断依据:药物接触史、贫血感染出血、外周全血细胞减少、骨髓增生不良、脾不大、排除其他疾病(阵发性睡眠性血红蛋白尿PNH、骨髓增生异常综合征MDS、自身抗体介导全血细胞减少、非白血性白血病、急性造血停滞、恶性组织细胞病)。AA治疗:注意个人卫生(皮肤和口腔),及时应用抗生素,非重型再障应用雄激素,重型再障进行异基因造血干细胞移植或免疫抑制治疗。
AA的诊断标准:
①贫血出血感染(临表)
②三系减少,网织红<0.01%,淋巴细胞比例↑
③骨髓抑制,造血组织均匀减少
④肝脾不大
⑤一般抗贫治疗(补铁,VitB12)无效
⑥除外其他全血细胞减少的疾病
SAA的标准:
①网织红<15×109/L
②中性粒<0.5×109/L(同粒细胞减少标准)
③骨髓抑制,血小板<20×109/L(同ITP急症标准)
溶血性贫血hemolytic anemia:
血管外溶血(慢性,贫血、黄疸、脾大,高胆红素血症、粪胆原和尿胆原排出增多),血管内溶血(急性,血红蛋白血症、血红蛋白尿、血清结合珠蛋白降低、血浆游离血红蛋白升高、含铁血黄素尿)。骨髓代偿性增生(晚幼红增多、网织红增多),红细胞寿命减少(不正常形态、自身凝集反应、海因Heinz小体、红细胞渗透性脆性增加)。Coombs试验(抗人球蛋白试验,阳性见于温抗体型自身免疫性溶血性贫血)。
(1)概述:掌握诊断贫血的标准,尤其是贫血程度的划分。知道关于贫血的几个基本概念:如大细胞贫血、小细胞贫血等。临床表现分为一般表现和各系统的表现,这些了解一下即可。治疗方面主要是了解有哪些治疗的方法,具体内容会在各个章节分别讨论的。
(2)缺铁性贫血:掌握实验室检查,尤其是生化检查,但是参考值范围可以不用记。重点是治疗,尤其是铁剂治疗的疗效判断,常会考问答题的。另外,还要注意1个名词解释:缺铁性吞咽困难(Plummer-Vinson综合征),虽然在临床上不是很常见,但是考试曾经出现过。
(3)再生障碍性贫血:了解骨髓象的特点、需要和哪些疾病鉴别以及治疗的方法。本章考试涉及的不多。
(4)溶血性贫血:本章是一个难点。有一个名解:Evans综合征(溶贫+ITP)。重点掌握一下几个试验:红细胞渗透性脆性试验、高铁血红蛋白还原试验、抗人球蛋白试验(Coombs试验)、酸化血清溶血试验(Ham试验)。其他内容大致了解一下即可。
急性白血病acute leukemia
感染、出血、贫血。组织器官浸润:淋巴结、肝脾、骨骼关节(胸骨下端压痛)、眼部(绿色瘤chloroma——眼眶骨膜下或软组织内白血病细胞的局限性浸润,淡绿色)、口腔(牙龈增生肿胀,蓝灰色斑丘疹)、皮肤(粒细胞肉瘤)、中枢神经(CNSL,发生于缓解期)、睾丸(一侧无痛性肿大)。骨髓象:有核细胞增多(原始细胞占ANC>20%),裂孔现象(白血病性原始细胞较多,而较成熟中间阶段细胞缺如,并残留少量成熟粒细胞),细胞核形态异常,Auer小体(胞质中红色杆状物,见于急粒、急单和急粒单,不见于急淋)。FAB分型:M0:急粒微分化M1急粒未分化、M2急粒部分分化、M3急早幼粒、M4急粒单、M5急单、M6急红白、M7急巨、L1急淋小细胞(d<12μm)、L2急淋大细胞、L3急淋大细胞(空泡,嗜碱,核型规则)。MICM分型: 形态学morphology、免疫学immunology、细胞遗传学cytogenetics、分子生物学molecular biology(例:M3,早幼粒-CD13,CD33-t15,17q22,21-PMLRARα)。细胞化学反应:过氧化物酶POX(急粒阳性),糖原反应PAS(急淋阳性),非特异性酯酶NSE(急单阳性),碱性磷酸酶NAP(急粒阴性)。鉴别类白血病反应(严重感染,WBC增多,血小板正常,无贫血,骨髓无增生异常的原始细胞,NAP阳性,抗感染治疗有效)。化疗原则:早治、联合、充分、间歇、分阶段。
急性白血病的完全缓解(complete remission,CR)标准:
① 白血病的症状和体征消失,无髓外白血病
② 血象:中性粒细胞绝对值≥1.5×109/L,血小板≥100×109/L,外周血白细胞分类中无白血病细胞
③ 骨髓象:原粒+早幼粒 (原单核+幼单核细胞或原淋巴+幼淋巴细胞)≤5%或M3型原粒+早幼粒≤5%,红细胞及巨核细胞系列正常,无Auer小体。
慢粒chronic myelocytic leukemia(CML):
临床三期:慢性期、加速期、急性期。白细胞瘀滞症(白细胞极度增高,呼吸窘迫、头晕、神经精神症状、血栓形成)。骨髓粒细胞增多(中性中晚幼、杆状核粒细胞增多),红细胞相对减少,巨核正常或增多、晚期减少,NAP阴性。骨髓易发生干抽。
类白与慢粒鉴别要点:(以下要点针对类白而言,慢粒相反或无)
1.类白血病反应常并发于严重感染、恶性肿瘤等疾病,因此有原发疾病的临床表现。
2.白细胞数很少超过50×109/L,嗜酸、嗜碱粒细胞一般不增多,中性粒细胞胞浆内常有中毒性颗粒和空泡。
3.脾大常不如慢粒显著。
4.中性粒细胞碱性磷酸酶(NAP)染色呈强阳性。
5.Ph染色体BCR-ABL融合基因阴性。
6.血小板、血红蛋白一般正常
7.原发病控制后,类白血病反应消失。
慢淋CLL:
乏力消瘦、贫血出血、淋巴结肝脾肿大。外周WBC>10×109/L,淋巴细胞比例≥50%,绝对值>5×109/L并持续四周以上。骨髓淋巴细胞≥40%。排除其他病。
(1)急性白血病:掌握其临床表现,尤其是白血病细胞浸润的表现(曾出过简答题)。还有就是确诊的骨髓象的标准和常见急性白血病类型鉴别(很重要)。在治疗方面要知道达到完全缓解的标准,具体方案不需要掌握。此外,注意几个名词:类白血病反应、“裂孔”现象、Auer小体。
(2)慢性粒细胞白血病:了解分期,还要知道慢粒可以急变,转为急淋或急非淋。
(3)慢性淋巴细胞白血病:熟悉诊断标准,其他一般不会考。
淋巴瘤:熟悉其临床特点和实验室检查的特点。知道霍奇金病的治疗策略是化疗为主的放化疗综合治疗。
出血性疾病

特发性血小板减少性紫癜ITP
血小板免疫性破坏,<80×109/L,广泛皮肤粘膜出血、瘀点瘀斑。急性ITP自限性,慢性ITP反复发作。血小板减少,骨髓巨核细胞发育、成熟障碍。血小板生存时间缩短,出血时间BT延长,束臂试验阳性,凝血纤溶机制正常。抗血小板自身抗体出现。出血严重PLT计数小于<10×109/L者需入院、严格卧床。颅内出血抢救:糖皮质激素、免疫球蛋白、输入血小板,脾切除(适应症①糖皮质激素治疗3~6月无效②激素有效但停药复发、或大剂量维持者>15mg/d③有糖皮质激素禁忌症;51Cr扫描脾区放射指数增高),禁用抗血小板药物。
ITP诊断标准:
① 广泛出血累及皮肤、粘膜及内脏;
② 多次检查血小板计数减少;
③ 骨髓巨核细胞增多或正常,有成熟障碍;
④ 脾不大或轻度大;
⑤ 泼尼松或脾切除治疗有效
⑥ 排除其他继发性血小板减少症
ITP急症处理方法与适应症:
适应症:①Plt<20×109/L ②严重,广泛出血 ③颅内出血 ④手术,分娩者
急症处理:①血小板输注 ②注射免疫球蛋白 ③大量甲泼尼龙 ④血浆置换
重点掌握诊断标准(曾在多次考试中出过简答题)。熟悉治疗原则。了解其临床表现。
Hyperpituitarism:
ACTH Cushing’s disease
GH Gigantism (children) Acromegaly(adult)
prolactin prolactinoma
腺垂体功能减退症hypopituitarism:
Simmon-Sheehan&#39;s syndrome(成人、产妇)。常见病因垂体瘤、产后腺垂体坏死萎缩。临床症状激素分泌不足:泌乳素(产后无乳),促性腺激素(毛发脱落、性腺萎缩、第二性征发育不全、长期闭经不育),促甲状腺激素(继发甲状腺功能减退),促肾上腺皮质激素(乏力、体弱、低血糖症、肤色变浅),生长激素。肿瘤压迫症状(头痛、偏瘫、失明)。治疗:高热量高蛋白饮食、激素替代疗法(糖皮质激素首选氢化可的松hydrocortisone、甲状腺激素、性激素)、垂体瘤手术切除。
垂体危象:
各种应激诱发,表现为高热、低温、低血糖、循环衰竭、水中毒、精神失常、昏迷。
以下为治疗方法
① 快速静脉注射葡萄糖
② 液体中加入氢化可的松
③ 控制循环衰竭和感染
④ 低温者用热水浴疗法
⑤ 高温者用物理降温法
⑥ 水中毒者口服糖皮质激素
禁用麻醉、镇静、降血糖药物。
库欣综合征/皮质醇增多症Cushing Syndrome
病因分类1.依赖ACTH:Cushing病(垂体微腺瘤);异位肿瘤
2.不依赖ACTH:肾上腺皮质腺瘤;肾上腺皮质瘤;小结节增生;大结节增生
满月脸、多血质外貌、向心性肥胖、皮肤紫纹、痤疮、高血压、骨质疏松。病因多见ACTH依赖性(垂体微腺瘤、异位肿瘤)。临床表现满月脸和向心性肥胖(脂肪动员分解增加、脂肪重新分布),近侧肌软弱无力而远侧肌尚可(蛋白负平衡、肌肉消耗多),骨质疏松(骨量丢失),雪茄烟样外貌(皮肤变薄、皮下毛细血管显露),紫纹(皮下脂肪增多使弹性纤维断裂、看见薄皮下血管,色深、宽>1cm),类固醇性糖尿病,低钾碱中毒,RBC和Hb增多。小剂量地塞米松Dex抑制试验阴性。经蝶窦显微切除垂体微腺瘤可治愈。
主要掌握其临床表现。
肾上腺皮质功能减退症Addison’s disease
肾上腺病变(特发性、结核性),皮质激素分泌不足,反馈性血浆ACTH增高。慢性原发典型表现皮肤粘膜色素沉着(棕褐色,脸、手、指甲暴露摩擦部位),继发者反而肤色苍白。
血浆皮质醇≤30μg,ACTH兴奋试验(血F<200μg为异常)。激素替代治疗:糖皮质激素、食盐和盐皮质激素。
肾上腺危象:
见于急性肾上腺损伤或其他应激。高热、恶心呕吐、腹痛腹泻、脱水、低血压、低血容量性休克。治疗:测血ACTH和F后,立即静脉给予糖皮质激素、补液、纠正水电紊乱、去除诱因。
Graves Disease
TH分泌增多,自身免疫性。特征甲状腺肿大、高代谢症状(疲乏、多汗、皮肤温暖潮湿、体重锐减、低热)、TAO(非浸润性突眼度<18mm,眼裂增宽,瞬目减少,上看不能皱额,下看上眼睑滞缓,惊恐眼神,辐辏不能;浸润性突眼度>22mm,畏光,流泪,复视,眼球活动受限,结膜充血水肿)。
Grave’s病临床表现:
⑴甲状腺毒症表现:“高宗精心生造小鸡”(高代谢综合症,精神神经系统亢奋,心动过速心律失常,生殖障碍男性阳痿女性闭经,造血低下,消化乏力腹泻增多,肌无力周期性瘫痪);
⑵甲状腺肿
⑶眼征:1.单纯性突眼: ①突眼②睑裂宽③Stellwag发亮④von Graefe白巩⑤Joffroy额皱不能⑥Mobius模糊
2.浸润性眼征:①球后疼痛②眼球运动时疼痛③结膜充血④结膜水肿⑤肉阜肿胀⑥眼睑水肿⑦眼睑红斑
⑷特殊临床类型:3种甲亢(淡漠型,妊娠型,亚临床型);3个“甲状腺毒症”(危象,心衰,T3);胫前黏液水肿
血清FT3、FT4增多(与生物效应直接相关),TT3增多(早期敏感指标),TT4增多(基本筛选指标),
血TSH/sTSH↓(反映下-垂-甲轴功能的最敏感指标),甲状腺摄131I率(孕妇和哺乳期禁用),TRAb (TSAb&TSBAb)。
甲亢治疗:
① 一般治疗——休息,限制碘摄入,精神不安者给予安定类镇静剂。眼肿者:低盐,高卧位,促尿。
② 药物治疗(4w+)——适应于①病情轻中 ②甲状腺轻中度肿大 ③年龄<20岁 ④不宜手术者(孕、老)
⑤手术和131I治疗准备者 ⑥术后复发且不宜131I治疗者
疗程(PTU):①初治6-8w;②减量3-4m:50-100mg/d off per 3w;③维持:50-100mg/d,1-1.5y
停药指证:①ATD治疗18-24m ②甲状腺肿明显缩小 ③TSAb/TRAb转阴
不良反应:粒细胞减少→促WBC药物、药疹→抗组胺药或及时停药、中毒性肝炎→监测,护肝 ⑴硫脲类。丙硫氧嘧啶PTU首选用于严重病例或甲状腺危象。短效,1次/6-8h。妊娠者首选。
⑵咪唑类。MMI长效。1次/天
⑶复方碘溶液。用于术前准备和甲状腺危象。
⑷β受体阻滞剂。妊娠妇女禁用。
③ 放射131I治疗——破坏滤泡外皮,减少TH分泌
适应症⑴中度甲亢、年龄在>25岁者;
⑵对抗甲状腺药有过敏等反应
⑶合并心、肝、肾等疾病不能耐受手术者
⑷某些高功能结节者
⑸非自身免疫性家族性毒性甲状腺肿者
禁忌症⑴妊娠、哺乳期妇女(首选PTU)
⑵年龄在25岁以下者;
⑶严重心、肾、肝功能衰竭或活动性肺结核者;
⑷外周血白细胞在3×109/L以下或中性粒细胞低于1.5×109/L
⑸重症浸润性突眼症(眼眶手术减压);
⑹甲状腺危象;
⑺甲状腺不能摄碘者。
④ 手术治疗——适应症⑴中、重度甲亢,长期服药无效
⑵甲状腺巨大,有压迫症状者
⑶胸骨后甲状腺肿伴甲亢者
⑷结节性甲状腺肿伴甲亢者。
禁忌症⑴重症浸润性突眼症
⑵合并较重心、肝、肾、肺疾病不能耐受手术者
⑶妊娠早期(第3个月前)及晚期(第6个月后)
⑷轻症可用药物治疗者。
甲亢危象:
诱因精神刺激、感染、甲状腺手术。原有症状加剧,高热,心动过速,心力衰竭,肺水肿,严重水电紊乱(低钾血症),昏迷。
治疗:①抑制TH合成。首选PTU
②抑制TH释放。PTU+复方碘
③抑制T4转T3或T3与受体结合。PTU、碘剂、β受体阻滞剂、糖皮质激素
④降低血TH浓度。血液透析、腹膜透析或血浆置换
⑤支持治疗。
⑥对症治疗。物理降温,异丙嗪、派替啶镇静
甲亢心(常表现为:心动过速,心尖第一心音亢进,收缩压升高、舒张压下降、脉压增大三联征,周围血管征,房颤,心脏扩大,心力衰竭)
甲亢心的诊断标准:
①确诊为甲亢
②伴有一项或一项以上心律失常:明显心律失常(阵发性或持续性房颤;频发房性早搏或束支传导阻滞)、心脏增大、心力衰竭、患甲亢后发生急性心机梗塞或心绞痛
③排除其他原因引起的心脏病
④正规抗甲亢治疗后,心血管症状和体征基本消失。
熟悉临床表现,掌握甲亢危象的名词解释,最好了解一下良、恶性突眼的鉴别。实验室检查是另外一个重点内容,也是临床上诊断本病的一个重要手段。关于甲亢的治疗要掌握3种不同方法各自的适应症和禁忌症(可能有问答题),对于药物治疗要记住首选的药物名称。最好熟悉一下甲亢危象的抢救原则。
甲状腺功能减退症hypothyroidism
(上联:畏冷乏力肌肤冷 下联:脱发落眉不出汗 横批:一幅笨相)
呆小病cretinism。成年症状:低代谢(疲乏、行动迟缓、嗜睡、记忆力减退、低体温),粘液性水肿(表情淡漠、面容虚肿苍白、皮肤角化呈陈旧象牙色、毛发脱落、昏迷),神经功能减退,跟腱反射的半弛缓时间延长明显。TH替代疗法。T4治疗后3~6周内测定血T4、TSH重新评估。
糖尿病diabetes mellitus
糖代谢紊乱,慢性长期高血糖,急性并发酮症酸中毒、高渗性昏迷。注意三个名解:蜜月缓解(1型糖尿病初期胰岛素治疗后可减药或停药,B细胞功能暂时改善,持续不超过1年)黎明现象(夜间无低血糖,黎明出现高血糖),somogyi现象(黎明前低血糖,而后反应性高血糖。应减少睡前胰岛素治疗剂量)。
DM临床表现(包含慢性并发症表现):
①代谢紊乱(“三多一少”多尿、多饮、多食、消瘦)
②多型表现(I型DM,Ⅱ型DM,特殊八型,妊娠型)
主要鉴别I型DM和Ⅱ型DM:
| 1型DM | 2型DM | | 原因 | 胰岛B细胞破坏导致胰岛素绝对缺乏 | 胰岛素抵抗和胰岛素相对不足 | | 年龄 | 多见25岁前青少年 | 多见40岁后中老年 | | 起病 | 起病急 | 起病缓慢 | | 症状 | 症状明显 | 症状轻 | | 体重 | 很少肥胖 | 多有肥胖 | | 家族史 | 家族史相关 | 家族史无明显关系 | | 酮症倾向 | 早期有酮症倾向 | 极少自发酮症 | | 胰岛素治疗 | 均需要胰岛素治疗 | 胰岛β细胞功能明显减退者需要 | | 胰岛β细胞自身抗体 | + | - |
③并发症:
3.1感染(皮肤化脓性感染,反复发生)。
3.2代谢紊乱(糖尿病高渗状态、DKA)
3.3慢性并发症
3.3.1大血管病变(大、中动脉粥样硬化,下肢动脉为主)
3.3.2微血管病变(微循环障碍、微血管瘤形成、基底膜增厚)
3.3.2.1糖尿病视网膜病(6期:I期出血,Ⅱ期硬性渗出,Ⅲ期软性渗出,Ⅳ期新生血管形成,V期机化物增生,Ⅵ期视网膜脱离、失明,前3期为非增殖型,后3期为增殖型)
3.3.2.2糖尿病肾病(5期:I期GFR可逆,Ⅱ期毛细血管基底膜增厚,Ⅲ期亚临床持续微量白蛋白尿,Ⅳ期临床肾病综合症浮肿和高血压,V期尿毒症,早期应用ACEI)
3.3.2.3糖尿病性心肌病(心力衰竭、心率失常、心源性休克、猝死)
3.3.3糖尿病神经病变(中枢:脑卒中、痴呆早发;周围神经:对称性,下肢较上肢严重,肢端感觉袜子或手套状减退=保护觉--振动压力觉减弱。肢痛夜间及寒冷季节加重,后期肌张力减弱。自主神经:瞳孔缩小、持续心速、直立低压、胃轻瘫、排汗异常等)
3.3.4糖尿病足(末梢神经病变、下肢动脉供血不足、细菌感染,引起足部疼痛、皮肤深溃疡、肢端坏疽)
3.3.5 其他(Charcot关节-神经营养不良,受累关节有广泛骨质破坏和畸形、眼征-白、青、屈光变等)
DM诊断标准:
① 临床症状
② 空腹血糖≥7.0mmol/L,或随机血糖≥11.1mmol/L
③ 口服葡萄糖耐量试验OGTT(2h PG)≥11.1mmol/L
④ 以上标准需重复测量一次确认,诊断方成立
DM评估与控制目标:
1.空腹血糖FPG/FBG(P= plasma,B=blood) 4.4-6.1mmol/L
2.非空腹/餐后血糖4.4-8.0 mmol/L
3.糖化血红蛋白GHbAl﹤6.5%( DM长期监控的指标---反映过去2~3个月内血糖水平,不受临时或急性影响)
4.血压 <130/80mmHg
DM治疗方法:
① 原则:早期、长期、综合、措施个体化
② 糖尿病教育
③ 饮食治疗
④ 运动疗法
⑤ 口服降糖药:⑴刺激胰岛素分泌剂——磺脲类
前提:尚存在30%以上有功能的胰岛B细胞。
适应症:饮食和运动不能控制血糖的2型糖尿病
“一代皇帝,二代格格”(甲苯磺丁脲;格列齐特,格列喹酮)
SU原发性失效(足量无效)
SU继发性失效(有效但疗效减弱,加至足量仍不理想)
⑵肝糖原输出抑制剂——双胍类,也有胰岛素增敏作用
适应症:肥胖或超重2型糖尿病
降低食欲
⑶葡萄糖苷酶抑制剂——降低餐后血糖,用于T2DM
⑷胰岛素增敏剂——罗格列酮,用于T2DM,有心脏和肝毒性
⑥ 胰岛素治疗:适应症⑴TIDM
⑵T2DM伴胰岛β细胞功能明显减退者
⑶某些特殊类型糖尿病
⑷严重并发症
⑸DKA,高渗状态和乳酸中毒
⑹手术,妊娠,分娩
在一般治疗和饮食治疗的基础上
副作用低血糖
⑦ 胰腺胰岛移植
糖尿病酮症酸中毒diabetic ketoacidosis
胰岛素不足,升糖激素不适当升高。高血糖、高血酮、代谢性酸中毒。常见诱因急性感染。1型DM有发生DKA的倾向。
DKA防治:
① 小剂量短效胰岛素补充(与生理盐水一起静脉滴注)
② 补液(先补生理盐水,再换葡萄糖液)
③ 纠正电解质与酸碱紊乱(注意补钾。)
④ 并发症:脑水肿,甘露醇、呋塞米以及地塞米松治疗;防治肾衰。
本病是重点,也是一个难点。首先是要掌握诊断标准以及1型和2型糖尿病的鉴别。熟悉临床表现,特别是微血管并发症。实验室检查是诊断糖尿病的重要手段,也应该有所了解。要知道糖尿病的治疗是一个综合的治疗(5个方面)。虽然具体药物剂量不需要记忆,但是我认为还是要了解每一类药物的特点和适应症。在本章有许多名词也要引起重视,如黎明现象、蜜月期、Somogyi现象、原发性失效、继发性失效等等,经常会考的。对于糖尿病酮症酸中毒和非酮症高渗性糖尿病昏迷这两个内容,掌握其诱因和治疗原则即可,顺便了解一下临床表现。
类风湿关节炎rheumatoid arthritis:
自身免疫性,累及小关节,对称性,慢性反复发作,伴关节外表现,可致关节畸形。关节表现:痛与压痛(近端指关节、掌指关节、腕关节),关节肿胀swelling,晨僵morning stiffness(半至数小时),关节畸形joint deformity,骨质疏松osteoporosis。关节外表现:类风湿结节(硬性,不活动,无痛,表明本病的活动),血管炎,心包炎,肺损害,肾损害,神经系统损害。类风湿因子RF(IgM型RF阳性率70%,滴度与类风湿严重程度成正比),手指、腕关节X片(早期关节软组织肿胀、骨质疏松,晚期关节间隙狭窄、关节面破坏、关节半脱位和骨性强直bony ankylosis)。药物治疗:早期、联合(NSAIDs+DMARDs,两种以上DMARDs合用)
RA诊断:
① 晨僵持续至少1小时,至少6周
② 有三个或三个以上的关节炎,至少6周
③ 腕、掌指、近指关节炎,至少6周
④ 对称性关节炎至少6周
⑤ 有皮下结节
⑥ 手、腕X片改变(至少有骨质疏松和关节间隙的狭窄)
⑦ 类风湿因子阳性(滴度>1∶20)
上述7项中4项即可确诊
本章可能上课时不会讲授,但我认为还是比较重要的,在这里提一下。重点掌握其诊断以及与风湿性关节炎的鉴别,熟悉临床表现和治疗原则。
系统性红斑狼疮SLE
自身免疫性炎症,血清抗核抗体、多系统累及。临床表现发热、疲乏、鼻梁和双颧颊部蝶形红斑、雷诺Raynaud现象(肢端动脉痉挛坏死,成白、青紫、红三相色变化,有痛感),对称性关节痛,狼疮性肾炎LN。镜下可见苏木紫小体、“洋葱皮样”病变、疣状心内膜炎Libman-Sack endocarditis、“满堂亮”(狼疮性肾炎的免疫荧光)、抗核抗体ANA、抗磷脂抗体综合症(抗磷脂抗体,易形成血栓,习惯性流产,血小板减少)。药物治疗:轻型SLE(NSAIDs控制关节炎,抗疟药控制皮疹、减轻光敏感),重型SLE(糖皮质激素,大剂量MP冲击疗法对狼疮危象),狼疮危象?
SLE诊断:
“面盘光,关口精血浆,肾免抗”
颊部红斑、盘状红斑、光过敏、关节炎、口腔溃疡、神经病变、血液疾病、浆膜炎、肾脏病变、免疫学异常、抗核抗体。11项中符合4项即可确诊。
重点掌握一下实验室检查和诊断标准,熟悉治疗原则和临床表现。同时注意一下狼疮危象的概念。
急性中毒:
(1)概述:掌握中毒的机制,熟悉诊断的方法(病史很重要)。重点是治疗的原则。
(2)有机磷杀虫药中毒:掌握中毒的特征性表现(大蒜味、流涎、多汗、肌颤、瞳孔缩小、肺水肿)以及治疗措施。注意3个名词解释:迟发性神经病、中间综合征、阿托品化。
(3)毒品与中毒:熟悉中毒机制、诊断以及拮抗药物。掌握戒断综合征的概念。
因文章编辑篇幅有限,需要《内科学》总结合集及题库请私信!!!
需要完整电子版的同学请私信,或关注微信公众号“中会医学” |
|